Research article
I. Bouanene,1 S. ElMhamdi,1 A. Sriha,1 A. Bouslah2 et M. Soltani1
المعارف والممارسات في الإرضاع الطبيعي من الثدي لدى النساء في المونستير (تونس)
إيناس بوعنان، سناء المحمدي، أسماء سريحة، آمال بوصلاح، محمد سلطاني
الخلاصـة: قيم الباحثون معدل انتشار الإرضاع الطبيعي من الثدي، ومحدداته، ومعارف النساء ومواقفهن تجاهه، وذلك لدى 354 امرأة تـراجع مراكز الرعاية الصحية الأولية في منطقة المونستير في عام 2008، ووجدوا أن العمر الوسطي للنسوة 30 عاماً (بانحراف معياري 5.5)، وأن معظم هؤلاء النسوة (%90.8) يعرفن أن الإرضاع الطبيعي من الثدي يساعد في الوقاية من إصابة الولدان بالعدوى، إلا أن %38.5 منهن فقط يعرفن أن لبن الثدي يقدم للوليد ما يحتاجه من الطعام حتى يبلغ الشهر السادس من العمر. ورغم أن 94.4 منهن قد بدأن بإرضاع ولدانهن من الثدي، فإن %1.9 فقط منهن استمر بالإرضاع المقتصر على الثدي حتى ست شهور. وكانت الأسباب الرئيسية لإيقاف الرضاعة من الثدي هي الاعتقاد بأن لبن الثدي غير كافٍ، ويتلو ذلك العودة إلى العمل. وقد تـرافق الاقتصار على الإرضاع من الثدي لمدة 3 شهور بالتماس الحميم بين الأم والوليد (معدل الأرجحية 1.93، وفاصلة ثقة %95، إذ تـراوحت القيم بين 1.016 و3.69). وبمعارف الأم عن فوائد لبن الثدي (معدل الأرجحية 2.8، وفاصلة الثقة %95، وتـراوحت القيم بين 1.2 و6.6). وقد تعلق الفطام المبكر باستخدام اللهاية (معدل الأرجحية 0.17، وفاصلة الثقة %95 وتـراوحت القيم بين 0.08 و0.36، وبدائل لبن الثدي (معدل الأرجحية 0.14، وفاصلة الثقة 95% وتـراوحت القيم بين 0.05 و0.38).
RÉSUMÉ Nous avons étudié la prévalence, les connaissances, les pratiques et les facteurs déterminants de l’allaitement maternel auprès de 354 mères amenant leur nourrisson pour la vaccination du sixième mois aux centres de santé de base de la région de Monastir en 2008. L’âge moyen des femmes interrogées était de 30 ans (ET 5,5). La majorité (90,8 %) savait que l’allaitement au sein permet de prévenir les infections chez le bébé mais 38,5 % seulement savaient que le lait maternel peut couvrir à lui seul les besoins de l’enfant jusqu’à l’âge de 6 mois. Alors que 94,4 % des femmes ont allaité au sein à la naissance, uniquement 1,9 % d’entre elles ont poursuivi l’allaitement exclusif jusqu’à l’âge de 6 mois. Les causes d’abandon de l’allaitement maternel étaient principalement l’insuffisance du lait, suivie par la reprise du travail. Une durée d’allaitement maternel exclusif prolongée au-delà de 3 mois était associée au contact peau à peau (OR = 1,93 ; IC 95 % : 1,016-3,69) et aux connaissances des mères des bénéfices du lait maternel (OR = 2,8 ; IC 95 % : 1,2-6,6). Cependant, l’utilisation de la tétine et la prescription de compléments de lait artificiel étaient associées à un sevrage précoce (OR = 0,17 ; IC 95 % : 0,08-0,36 et OR = ,14 ; IC 95 % : 0,05-0,38, respectivement).
Knowledge and practices of women in Monastir, Tunisia regarding breastfeeding
ABSTRACT We assessed the prevalence of breastfeeding and its determinants and mothers’ knowledge and practices towards this issue among 354 women attending primary health centres for their child’s 6- month vaccination in the region of Monastir in 2008. The mean age of the women was 30 (SD 5.5) years. Most (90.8%) knew that breastfeeding helped prevent infections in babies but only 38.5% knew that breast milk supplies all infant feeding needs until 6 months of age. While was 94.4% breastfed their babies to start, only 1.9% continued exclusive breastfeeding until 6 months. Main reasons for stopping breastfeeding were perceived breast milk insufficiency followed by return to work. Exclusive breastfeeding over 3 months was associated with skin-to-skin contact (OR = 1.93; 95% CI: 1.016–3.69) and mothers’ knowledge about breast milk benefits (OR = 2.8; 95% CI: 1.2-6.6). Early weaning was related to using pacifiers and breast-milk substitutes (OR = 0.17; 95% CI: 0.08–0.36 and OR = 0.14; 95% CI: 0.05–0.38 respectively).
1Département de Médecine communautaire, Faculté de Médecine de Monastir, Monastir (Tunisie) (Correspondance à adresser à I. Bouanene : This e-mail address is being protected from spambots. You need JavaScript enabled to view it ).
2Service régional des Soins de Santé de Base, Monastir (Tunisie).
Reçu : 18/10/09; accepté : 08/12/09
EMHJ: 2010, 16(8): 879-885
Introduction
Les vertus de l’allaitement maternel concernent aussi bien la santé de la mère que celle de son enfant, et s’observent à court et à long terme, se traduisant par une réduction de la morbi-mortalité infantile [1,2].
L’OMS recommande un allaitement maternel exclusif durant les six premiers mois de vie du bébé [3]. Selon les experts, la poursuite de l’allaitement exclusif pendant six mois permet un développement optimal des nourrissons et doit être encouragée, l’introduction d’une alimentation complémentaire entre quatre et six mois n’apportant aucun bénéfice particulier. En effet, le rôle de l’allaitement maternel exclusif dans la prévention des infections, des allergies et des maladies chroniques ainsi que dans le développement cognitif favorable a été mis en exergue dans la littérature scientifique récente [4].
En Tunisie, avant 1960, la pratique de l’allaitement maternel était la règle conformément aux normes religieuses et sociales [5]. Par ailleurs, notre pays a vécu, après l’indépendance, l’émancipation des femmes liée à la promulgation du code du statut personnel, permettant à celles-ci l’accès à l’éducation et au travail, avec comme corollaire un abandon précoce de l’allaitement maternel ces dernières années, malgré les nombreuses actions législatives et promotionnelles en faveur de la protection de cette pratique.
Les données nationales montrent un recul du pourcentage des enfants allaités exclusivement au sein jusqu’à l’âge de 6 mois [6]. En effet, ce taux est passé de 46,5 % en 2000 à 6,2 % en 2006.
Pour pouvoir mettre en place des interventions visant à promouvoir l’allaitement maternel dans la durée, il est important de connaître les différents déterminants en jeu. C’est dans ce cadre que s’inscrit notre travail qui vise l’étude des connaissances et des pratiques des mères vis-à-vis de l’allaitement maternel et l’identification des facteurs déterminants d’un sevrage précoce.
Méthodes
C’est une étude transversale descriptive exhaustive réalisée durant le deuxième trimestre de l’année 2008, portant sur les connaissances et les pratiques des mères en matière d’allaitement maternel.
Notre population d’étude était constituée de l’ensemble des femmes qui ont amené leur nourrisson pour la vaccination du 6e mois (3e prise du DTCP + HBV) aux centres de santé de base de la région sanitaire de Monastir. À partir de cette population et en se basant sur une prévalence d’allaitement maternel de 6,2 % (données du Multiple Indicator Cluster Survey - MICS III [6]) et une précision de 3 %, nous avons étudié un échantillon de 354 mères.
Nous avons exclu de cette étude toutes les femmes qui n’ont pas allaité leur bébé à cause d’une maladie de l’enfant entravant cette pratique (malformations du tube digestif, anomalie congénitale du métabolisme, hospitalisation en soins intensifs, etc.), ainsi que toutes les femmes n’ayant pas allaité leur enfant dès l’accouchement à cause d’une maladie contre- indiquant l’allaitement maternel (maladie mammaire, infection par le VIH, hyperprolactinémie majeure, etc.).
Le recueil des données était réalisé à l’aide d’une entrevue structurée basée sur un questionnaire préalablement testé et administré aux mères par des enquêteurs formés.
Le questionnaire explore les dimensions suivantes :
le profil socioéconomique et démographique des mères : âge, origine urbaine ou rurale, niveau d’ins-truction, profession, parité et âge du dernier enfant ;
les caractéristiques de la grossesse et de l’accouchement : suivi et complications éventuelles ;
les connaissances et les pratiques des mères concernant l’allaitement maternel et la diététique infantile : bénéfices du lait maternel, durée d’allaitement maternel exclusif, délai entre l’accouchement et la première tétée, utilisation de tétine, supplémentation en lait artificiel et âge de diversification alimentaire ;
le rôle du père, de la famille et des professionnels de santé ;
les causes d’arrêt précoce de l’allaitement maternel.
Dans notre travail, nous avons considéré que les mères qui savaient au moins quatre des huit bénéfices de l’allaitement maternel cités dans le questionnaire avaient de bonnes connaissances. Les données ont été rassemblées, codées et saisies sur matériel informatique avec le logiciel SPSS 15.0. Les facteurs associés au sevrage précoce ont été recherchés parmi les caractéristiques citées ci-dessus. Les comparaisons ont été réalisées à l’aide des tests statistiques appropriés (test du χ2, test exact de Fischer), au seuil de signification de 5 %.
Définitions opérationnelles
L’allaitement est exclusif lorsque le nouveau-né ou le nourrisson reçoit uniquement du lait maternel à l’exception de tout autre ingestat, solide ou liquide, y compris l’eau. L’allaitement est partiel lorsqu’il est associé à une autre alimentation comme des substituts de lait, des céréales, de l’eau sucrée ou non ou toute autre nourriture [3].
Le critère de jugement principal que nous avions choisi pour évaluer les déterminants d’une durée prolongée de cette lactation était le sevrage précoce, défini comme étant la cessation de l’allaitement maternel exclusif avant l’âge de 3 mois.
Résultats
Caractéristiques de la population étudiée
L’âge moyen de notre population d’étude était de 30 (écart type [ET] 5,5) ans avec des extrêmes allant de 18 à 46 ans. Les femmes aux âges extrêmes de la procréation (< 20 ans ou ≥ 35 ans) représentaient 1,7 % et 21,5 % respectivement.
Parmi les 354 mères interrogées, 329 étaient issues d’un milieu urbain (93,5 %). Près de 60 % des mères (58,8 %) étaient sans profession et 80,8 % avaient un niveau socioéconomique moyen. Un bas niveau d’instruction (analphabète ou de niveau primaire) a été retrouvé chez 36,3 % des cas. La répartition des femmes selon la parité a montré que 24,6 %étaient des primipares et 58,3 % des paucipares (Tableau 1).
Connaissances des mères en matière d’allaitement
Il ressort de cette étude que 90,8 % des femmes interrogées savaient que le lait maternel assure la prévention des infections chez le bébé. Le rôle de l’allaitement maternel dans le développement psychoaffectif de l’enfant a été signalé par 43,3 % des mères. Par contre 8,8 % d’entres elles savaient que l’allaitement maternel préserve la santé de la mère (Tableau 2).
Selon 99,3 % des femmes, la prise de poids du bébé constituait le signe majeur d’un allaitement maternel efficace chez l’enfant. Et seulement 38,5 % des mères savaient que le lait maternel peut couvrir à lui seul les besoins de l’enfant jusqu’à l’âge de 6 mois.
Parmi les 354 femmes de notre série, 67 % ont bénéficié de séances d’éducation sanitaire par les professionnels de santé en matière d’allaitement maternel. Cette éducation a été pratiquée pendant la grossesse dans 60,8 % des cas. Les médecins représentaient la principale source d’information (72,4 %).
Pratiques concernant l’allaitement maternel
Près de trois quarts des mères (75,4 %) ont déclaré avoir vécu antérieurement l’expérience d’un allaitement au sein. Le choix du mode d’allaitement a été effectué pendant la grossesse dans 93,8 % des cas. L’encouragement du mari a majoritairement (96,5 %) contribué à la décision des femmes d’allaiter au sein.
Le taux d’enfants allaités à la naissance était de 94,4 %. Un contact peau à peau entre mère et enfant a eu lieu en salle d’accouchement dans 63,8 % des cas. Concernant le délai de mise au sein après la naissance, 12 % des bébés ont reçu leur première tétée à la première heure de vie, 21 % dans les 2 heures qui suivent la naissance et 67 % à la 3e heure de vie.
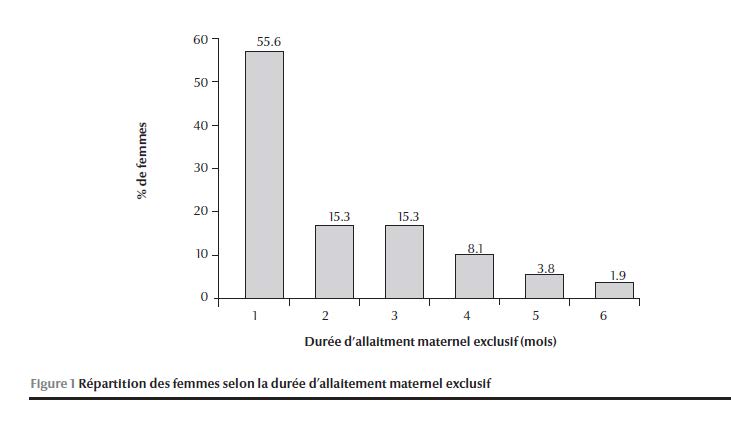
La durée moyenne de l’allaitement maternel exclusif était de 40 (ET 45) jours avec des extrêmes allant de 1 à 180 jours. Plus de la moitié des femmes (55,6 %) ont allaité leur enfant exclusivement au sein jusqu’à l’âge de 1 mois. À l’âge de 3 mois, 15,3 % des nourrissons bénéficiaient d’un allaitement maternel exclusif. Cette pratique continuait à diminuer pour atteindre 1,9 % à l’âge de six mois(Figure 1). Le recours à la supplémentation en lait artificiel a été constaté chez 16,7 % des enfants âgés de 3 mois. L’âge moyen d’introduction de ce lait était de 2,6 mois.
Les mères étaient 78,9 % à déclarer avoir utilisé une tétine pour leur enfant avant l’âge de 3 mois.
La diversification alimentaire précoce à partir de l’âge de 3 mois a été rapportée dans un tiers des cas (33,3 %). Cette supplémentation concernait 61,4 % des nourrissons âgés de 3 à 6 mois. À l’étude des raisons ayant conduit à une cessation de l’allaitement avant trois mois, on a constaté que la première cause évoquée par les mères pour abandonner l’allaitement maternel était le manque de lait (46,4 %), suivi par la reprise du travail (26,2 %) (Tableau 3).
Facteurs associés à un allaitement maternel prolongé au-delà de trois mois
L’étude des déterminants d’une durée d’allaitement maternel exclusif > 3 mois a fait ressortir une association statistiquement significative avec le contact peau à peau (p < 0,03, OR = 1,93 ; IC95 % : 1,016-3,69) et le niveau des connaissances des mères des bénéfices de l’allaitement maternel (p < 0,02 ; OR = 2,8 ; IC95 % : 1,2-6,6).
À l’inverse, l’utilisation précoce d’une tétine ou d’une sucette (p < 10-4) ou le fait de donner des compléments de lait artificiel (p < 0,003) était défavorable à la poursuite de l’allaitement. En effet, ces deux facteurs étaient associés à un sevrage précoce avec OR = 0,17 ; IC95 % : 0,08-0,36 et OR = 0,14 ; IC95 % : 0,05-0,38 respectivement (Tableau 4).
Discussion
Notre étude a porté sur toutes les femmes de la région sanitaire de Monastir ramenant leur enfant pour la vaccination du 6e mois. Ce choix de la population d’étude a permis de déterminer la prévalence de l’allaitement maternel exclusif à l’âge de 6 mois tel que recommandé par l’OMS.
L’avantage principal du lait maternel pour l’enfant est indiscutablement la protection contre les infections. D’autres effets, comme la prévention de l’atopie ou la réduction du risque d’obésité, rendent l’allaitement maternel déterminant dans l’état de santé ultérieur de l’enfant. D’après toutes les données de la littérature, une durée supérieure à trois mois est la durée à partir de laquelle tous les bénéfices précédemment évoqués sont observés. Et il a été démontré que si sa durée est supérieure à trois mois, l’allaitement maternel exclusif diminue l’incidence et la gravité des infections digestives, des infections oto-rhino-laryngologiques (ORL) et respiratoires [7,8].
Pour toutes ces raisons, il nous a paru judicieux d’utiliser comme critère de jugement principal une durée d’allaitement maternel exclusif au-del de 3 mois plutôt que 6 mois pour évaluer les déterminants de cette pratique.
Le premier fait notable dans notre étude est que la prévalence de l’allaitement maternel à la naissance était de 94,4 % . Selon différentes enquêtes nationales réalisées entre 1996 et 2006, la quasi-totalité (93 à 97,5 %) des femmes tunisiennes allaitent leur enfant à la naissance [6,9]. Ces valeurs rejoignent les données de certains pays de l’Europe du Nord [10]. À titre d’exemple, la prévalence de l’allaitement maternel à la naissance est de 90 % en Suède, en Suisse et au Danemark, et de plus de 95 % en Norvège et en Finlande. À l’opposé, cette prévalence en France est une des plus faibles des pays européens (56 %).
La durée de l’allaitement maternel était très courte dans notre étude : sa durée moyenne a été estimée à 40 jours. L’allaitement à 4 mois a été maintenu dans 8,1 % des cas. Cette prévalence de l’allaitement maternel à l’âge de 4 mois est de plus de 65 % en Suède et en Suisse, 34 % au Canada, 27 % au Royaume-Uni et 5 % en France [11].
Dans notre travail, le taux d’allaitement maternel exclusif maintenu jusqu’à l’âge de 6 mois était très faible (1,9 %). Ce résultat est compatible avec des études menées dans d’autres pays [12,13].
Ainsi, dans notre série, les pratiques des mères demeurent insuffisantes. En témoigne aussi le démarrage précoce de la diversification alimentaire à partir de l’âge de 3 mois qui concernait le tiers des nourrissons.
La perception d’une insuffisance de lait semble être la raison majeure amenant les mères à introduire le lait artificiel et/ou à mettre fin à l’allaitement maternel. Cette constatation a été rapportée dans de nombreuses études [14-16]. Or, selon le rapport de l’Agence Nationale d’Accréditation et d’Évaluation en Santé (ANAES), l’insuffisance de lait physiologique est très rare [3]. Dans la majorité des cas, il s’agit soit de la perception d’une insuffisance de lait, qui pourrait être liée à un manque de confiance en soi de la mère, soit d’une insuffisance de lait secondaire à un allaitement mal géré (suite à une fréquence ou à une durée des tétées inadéquate, par exemple), à l’introduction de compléments, à une position du bébé incorrecte ou à un problème de succion [14].
Dans notre étude, la reprise du travail était le 2e motif avancé par les mères pour abandonner l’allaitement maternel. Selon Scott et al. [17] et Rojjanasrirat [18], malgré l’intention de nombreuses femmes de continuer d’allaiter après le retour au travail, l’emploi de la mère constitue un facteur significativement associé à un sevrage précoce.
Contrairement à ce qui a été rapporté dans de nombreux travaux [19,20], nous n’avons pas trouvé d’association statistiquement significative entre une durée courte d’allaitement maternel et le jeune âge de la mère (< 25 ans). En effet, la tranche d’âge 18-25 ans ne représentait que 15,3 % de notre population d’étude. Ce phénomène peut s’expliquer par le recul de l’âge au mariage. En effet, selon les données du MICS III, la tranche d’âge 40-49 ans représentait 41 % des femmes mariées en âge de reproduction [6].
Dans la littérature, la primiparité était associée à une durée courte de l’allaitement maternel [21,22]. Cette différence entre primipare et multipare serait expliquée par une habilité et une facilité acquise de la multiparité à la mise au sein. Cependant, certains auteurs ont récemment apporté une explication d’ordre physiologique puisque, après un second accouchement, la quantité de lait aurait été retrouvée supérieure à celle produite lors de la première naissance [23].
Dans ce travail, la primiparité n’était pas un facteur significatif. Cette constatation peut être expliquée par le fait que les femmes primipares représentaient seulement le quart de la population d’étude.
Nous avons trouvé que le niveau des connaissances des mères en matière d’allaitement maternel était significativement associé à une durée d’allaitement plus longue. Ceci a été rapporté dans les études faites par Gilmour et al. [24] et Baptista et al. [25].
Un manque d’informations sur la durée optimale de l’allaitement maternel est associé à un sevrage plus précoce [16], tandis que la connaissance de la durée optimale d’allaitement exclusif de six mois (connue par 65 % des mères dans l’étude de Peters et al. [15]) est significativement associée à un allaitement maternel plus long [15].
D’autre part, l’étude de Blyth et al. [14] a montré une relation significative entre l’information et le degré de soutien reçu en prénatal et la durée de l’allaitement. Tout ceci met en exergue l’importance de l’information apportée en prénatal sur le taux et la durée de l’allaitement.
Les conséquences des pratiques en salle de naissance sur l’allaitement maternel sont connues depuis longtemps. Elles ont été décrites à propos de la première mise au sein [26]. La mise au sein précoce après l’accouchement a été soulignée comme bénéfique sur la durée d’allaitement [15,27], tandis qu’une mise au sein différée semble être un facteur de risque de sevrage plus précoce.
Dans la méta-analyse de Bernard-Bonnin et al., quatre des études retenues envisageaient non pas explicitement la mise au sein mais le contact précoce mère-enfant, peau à peau (avec ou sans tétée) : il s’agissait d’un facteur qui favorisait la prolongation de l’allaitement maternel de façon significative [28]. Cette constatation a été retrouvée dans d’autres études plus récentes [29]. Ces données concordent bien avec nos résultats.
Par contre, nous avons constaté que l’introduction précoce d’une tétine diminue significativement la durée de l’allaitement maternel. Ce facteur a été retrouvé de façon très fréquente [17]. L’influence de l’utilisation d’une tétine sur l’allaitement maternel ne se limite probablement pas aux interférences avec le mécanisme physiologique de la succion. Il semblerait que l’usage habituel de la tétine soit aussi le témoin de facteurs psychologiques et comportementaux maternels (faible confiance en soi, comportement rigide) moins propices à la poursuite de l’allaitement maternel [30].
Dans notre étude, la prescription de compléments de lait artificiel était associée à un risque plus élevé de sevrage précoce. Ceci est conforme à ce qui a été rapporté dans de nombreux travaux [31-33].
Conclusion
Malgré la prévalence élevée de l’allaitement maternel à la naissance, beaucoup d’insuffisances au niveau des connaissances et surtout des pratiques des mères restent à combler. Ceci requiert des stratégies de promotion de l’allaitement maternel axées d’une part sur l’information et l’éducation des femmes et d’autre part sur la formation des professionnels de santé au cours de leurs études et pendant la formation continue. De même, certaines initiatives telles que les « Hôpitaux amis des bébés » sont de nature à encourager la promotion de l’allaitement maternel.
References
- Ip S et al. Breastfeeding and maternal and infant health outcomes in developed countries. Evidence Report/Technology Assessessment, (Full Report). 2007, 153:1–186.
- Horta BL et al. Evidence of the long-term effects of breastfeeding. Geneva, World Health Organization, 2007.
- Agence Nationale d’Accréditation et d’Évaluation en Santé (ANAES), service recommandations et références professionnelles. Allaitement maternel : mise en œuvre et poursuite dans les six premiers mois de vie de l’enfant. Recommandations (mai 2002). Gynécologie Obstétrique Fertilité, 2003, 31:481–90.
- Yngve A, Sjöström M. Breastfeeding in countries of the European Union and EFTA: current and proposed recommendations, rationale, prevalence, duration and trends. Public Health Nutrition, 2001, 4(6):1306.
- Khrouf N, Chnaina J, Jebnoun S. Santé maternelle et infantile dans les pays arabes. Revue Maghrébine de Pédiatrie, 1999, n°3.
- Enquête nationale sur la santé et le bien-être de la mère et de l’enfant MICS III (2008). Tunisie, Ministère de la Santé publique/UNICEF/Office National de la Famille et de la Population, 2008.
- Bachrach VRG, Scharz E, Bachrach LR. Breastfeeding and the risk of hospitalization for respiratory disease in infancy. A meta-analysis. Archives of Pediatrics and Adolescent Medicine, 2003, 157:237–243.
- Oddy WH et al. Breast feeding and respiratory morbidity in infancy: a birth cohort study. Archives of Disease in Childhood, 2003, 88:224–228.
- Enquête nationale sur la santé de la mère et de l’enfant PAP CHILD. Tunisie, Ministère de la Santé publique, Direction des Soins de Santé de Base, 1996.
- Groupe de travail pour la promotion de l’allaitement maternel dans le Nord. Dossier pour la promotion de l’allaitement maternel dans le département du Nord. Archives de Pédiatrie, 2001, 8:865–874.
- Castetbon K, Duport N, Hercberg S. Bases épidémiologiques pour la surveillance de l’allaitement maternel en France. Revue d’Épidémiologie et de Santé Publique, 2004, 52:475–480.
- Oommen A et al. Breastfeeding practices of urban and rural mothers. Indian Pediatrics, 2009, 46(10):891–894.
- Xu F et al. A comparison of breastfeeding among Han, Uygur and other ethnic groups in Xinjiang, PR China. BMC Public Health, 2006, 6:196.
- Blyth RJ et al. Breastfeeding duration in an Australian population: the influence of modifiable antenatal factors. Journal of Human Lactation, 2004, 20:30–38.
- Peters E et al. Breastfeeding duration is determined by only a few factors. European Journal of Public Health, 2006, 16:162–167.
- Taveras EM et al. Opinions and practices of clinicians associated with continuation of exclusive breastfeeding, Pediatrics, 2004, 113:e283–e290.
- Scott JA et al. Predictors of breastfeeding duration: evidence from a cohort study, Pediatrics, 2006, 117:e646–e655.
- Rojjanasrirat W. Working women’s breastfeeding experiences, MCN. American Journal of Maternal Child Nursing, 2004, 29:222–227.
- Thulier D, Mercer J. Variables associated with breastfeeding duration. Journal of Obstetric, Gynecologic and Neonatal Nursing, 2009, 38(3):259–268.
- Baxter J, Cooklin AR, Smith J. Which mothers wean their babies prematurely from full breastfeeding? An Australian cohort study. Acta Paediatrica. 2009, 98(8):1274–1277.
- Lebours B et al. L’alimentation du nourrisson jusqu’à quatre mois en Seine-Maritime. Archives Françaises de Pédiatrie, 1991, 48:391–395.
- Bulk-Bunschoten AM et al. Reluctance to continue breastfeeding in The Netherlands. Acta Paediatrica, 2001, 90(9):1047–1053.
- Ingram J, Woolridge M, Greenwood R. Breastfeeding: it is worth trying with the second baby. Lancet, 2001, 90:1047–1053.
- Gilmour C et al. Factors associated with early breastfeeding cessation in Frankston, Victoria: a descriptive study. Breastfeeding Reviews, 2009, 17(2):13–19.
- Baptista GH et al. [Factors associated with duration of breastfeeding for children of low-income families from southern Curitiba, Paraná State, Brazil]. Cadernos de Saúde Pública, 2009, 25(3):596–604.
- Righard L, Alade MO. Effect of delivery room routines on success of first breastfeed. Lancet, 1990, 336:1105–1107.
- Branger B et al. Facteurs influençant la durée de l’allaitement maternel chez 150 femmes. Archives de Pédiatrie, 1998, 5:489–496
- Bernard-Bonnin AC et al. Pratiques hospitalières et durée de l’allaitement maternel : méta-analyse. Revue d’Épidémiologie et de Santé Publique, 1989, 37:217–225.
- Moore ER, Anderson GC, Bergman N. Early skin-to-skin contact for mothers and their healthy newborn infants. Cochrane Database of Systematic Reviews, 2007, 18(3):CD003519.
- Victora CG et al. Pacifier use and short breastfeeding duration: cause, consequence, or coincidence? Pediatrics, 1997, 99:445–453.
- Asole S et al. Effect of hospital practices on breastfeeding: a survey in the Italian region of Lazio. Journal of Human Lactation, 2009, 25(3):333–340.
- Declercq E et al. Hospital practices and women’s likelihood of fulfilling their intention to exclusively breastfeed. American Journal of Public Health, 2009, 99(5):929–935.
- Blomquist HK et al. Supplementary feeding in the maternity ward shortens the duration of breast feeding. Acta Paediatrica, 1994, 83(11):1122–1126.




 Volume 31, number 5 May 2025
Volume 31, number 5 May 2025 WHO Bulletin
WHO Bulletin Pan American Journal of Public Health
Pan American Journal of Public Health The WHO South-East Asia Journal of Public Health (WHO SEAJPH)
The WHO South-East Asia Journal of Public Health (WHO SEAJPH)