محمد وائل تيسير دعبول
الملخص: لقد اتضح أن الفحص المجهري قد فشل في %50 من الحالات التي شُخِّصت سريرياً من داء الليشمانيات الجلدي في كشف شكل الليشمانيات داخل البلاعم في الأوساط خارج الخلايا، مما يعني أن النسبة المئوية للسلبية الكاذبة لهذه الفحوصات %50. إلا أنه في ما يزيد على 1000 صورة فوتوغرافية أخذت لـ 32 شريحة لـ 16 حالة، لوحظ وجود الكائنات المجهرية في السائل خارج الخلايا، وكانت هذه الكائنات المجهرية لا تضاهي أي خلية أو مكون من خلايا أو مكونات الدم بقدر ما تضاهي الشكل الممشوق كما يرى في الفحص المجهري المعتاد والإلكتروني. ولما كان من المعتاد التفكير بأن الشكل المشيَّق لا يوجد لدى البشر، فإن هذه النتيجة تحتاج لمزيد من الاستقصاءات.
Cutaneous leishmaniasis in Damascus
ABSTRACT It was found that in 50% of clinically diagnosed cases of cutaneous leishmaniasis in Damascus, microscopic examination failed to detect the presence of the amastigote form of the parasite inside the macrophages or in the extracellular media, i.e. 50% were false negative. However, in over 1000 photographs from 32 slides of 16 cases, the presence of microorganisms was noted in the extracellular fluid that did not match any of the known blood cells or components but did match the promastigote form as seen by general and electron microscopy. Since the promastigote form is not generally thought to be present in humans, this finding needs further investigation.
Leishmaniose cutanée à Damas
RÉSUMÉ On a constaté que dans 50 % des cas de leishmaniose cutanée ayant fait l’objet d’un diagnostic clinique à Damas, l’examen microscopique n’a pas permis de détecter la présence de la forme amastigote du parasite à l’intérieur des macrophages ou dans le milieu extracellulaire, ce qui signifie que 50 % des cas étaient des faux négatifs. Toutefois, sur plus de 1 000 photos provenant de 32 lames correspondant à 16 cas, on a remarqué dans le fluide extracellulaire la présence de microorganismes qui ne correspondaient à aucune des cellules ni à aucun des composants sanguins connus, mais à la forme promastigote pouvant être observée grâce à la microscopie générale et électronique. La forme promastigote n’étant généralement pas censée être présente chez l’homme, il est nécessaire de poursuivre les recherches sur cette observation.
إخصائي في التشخيص المختبري، دمشق، سوريا (البريد الإلكتروني:
This e-mail address is being protected from spambots. You need JavaScript enabled to view it
)الاستلام: 07/05/27، القبول: 07/07/03
Mohamed Wael Tayseer Da’aboul, Laboratory Medicine Specialist, Damascus, Syrian Arab Republic.
EMHJ, 2009, 15(5):1084-1097
المقدمة
من المعلوم أن منطقة البحر الأبيض المتوسط هي من المناطق الموبوءة والموطونة بداء الليشمانيا الجلدية. ولقد عرف تاريخياً أن مدينة حلب في سوريا هي موطن لهذا الوباء حيث سميت الإصابة الجلدية الناجمة عن هذا الطفيلي بأسماء منها (لدغة حلب) و(قبلة حلب) (حبة الشرق) (حبة السنة) [1] وحتى وقت ليس بالبعيد أي منتصف الثمانينات من القرن الماضي، اقتصرت معظم الإصابات بالليشمانية على مدينة حلب والقرى المجاورة لها. وفي نهاية الثمانينات من القرن الماضي، بدأت تظهر حالات إصابات في سوريا امتدت جنوباً حتى حدود مدينة حمص التي تقع في وسط سوريا. ومع بداية الألفية الثالثة، تم اكتشاف حالات من الإصابة بداء الليشمانيا في مدينة دمشق وضواحيها، وقد وصلت منذ عام 2004 م وحتى كتابة هذا البحث إلى مختبرنا في دمشق ست عشرة حالة أرسلت من قبل مراكز الاستشارة الجلدية وذلك من أجل تأكيد التشخيص بالطرق المختبرية حيث تم تشخيصها سريرياً بأنها إصابة بالليشمانيا الجلدية .
الليشمانيا الجلدية
داء الليشمانيا الجلدية هو وباء يتواجد في أكثر من سبعين دولة، حيث يصل عدد الإصابات السنوية إلى مليون وخمسمئة ألف إصابة [2]. والإنسان هو المستودع الوحيد الحامل للطفيلي (البؤرة البشرية)، فإن انتقال الوباء يرتبط بهجرة البشر من الأرياف إلى الضواحي الفقيرة للمدن. أما في حالة البؤر الموبوءة التي تقطنها الحيوانات فتعتبر الثديـيات مستودعاً للطفيلي، ولذا فإن انتشار الوباء يرتبط بالتغيرات الطارئة على العوامل البيئية، إضافة إلى هجرة الناس، ومنهم من لا مناعة له، إلى المناطق الريفية.. إن تقدير انتشار الليشمانيا الجلدية غالباً ما يكون أقل مما هو عليه في الواقع، لأن معظم الإحصائيات الرسمية يتم الحصول عليها من خلال الاستقصاء المتوقع التقريبي إضافة إلى أن هنالك عوامل متعددة تؤدي إلى التشخيص الخاطئ أو إلى عدم تشخيص الإصابة. ومن هذه العوامل: الإمكانية المحدودة للوصول إلى المؤسسات الطبية، وقلة الجهات التشخيصية، والانتشار الواسع للبؤر الوبائية، والتوافر المحدود للأدوية الأساسية العلاجية بشكل دائم [2].
تحدث معظم الإصابات الحيوانية بين الحيوانات البرية مثل القوارض والكلاب، وهي أكثر ظهوراً في الأرياف والغابات. وعلى الرغم من أن الإنسان عادة ما يصاب وبالتالي يصبح المضيف بشكل عرضي، إلا أن هذه الإصابة في المناطق الموبوءة ليست نادرة وتصل إلى نسبة 9% بين أفراد المجتمع الأصحاء وذلك عندما تم استخدام اختبار الليشمانيا الجلدي، وقد دلت النتيجة على إصابة مبكرة بلا أعراض [3].
وفي مقالة بعنوان (الليشمانيا الجلدية في دراسة مجملة) للاستشاري[Hepburn [3 إن أكثر من %90 من حالات الإصابات الجلدية تحدث في أفغانستان، والجزائر، وإيران، والعراق، والمملكة العربية السعودية، وسوريا، والبرازيل، وبيرو. وهي تحدث حصراً في جيوب خاصة. وليس المقصود بالجيوب، الجيوب المكانية فحسب وإنما أيضاً الجيوب الزمانية. فعلى سبيل المثال أصيب 000 40 نسمة في دلهي خلال أوائل الأربعينات من القرن الماضي ولم تحدث أية إصابات إلا نادراً في الوقت الحالي. إن التوزع الجغرافي لداء الليشمانيا الجلدي يرتبط أساساً بفراشة الرمل (Phlebotomus sp) والتي تكمن في الأماكن المظلمة الرطبة، وهي نسبياً ضعيفة الطيران حيث لا يتجاوز مدى طيرانها عن موقع تكاثرها الخمسين متراً. ولكنها، بخلاف البعوض، تطير بصمت. كما أنها اكثر ما تكون فاعلية في المساء وأثناء الليل.
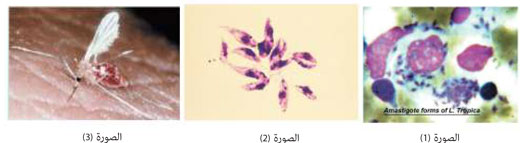
وكما جاء في موضوع داء الليشمانيا للمؤلف:[Conjivaram Vidyshankar [4: فإن دورة حياة الطفيلي المسبب للآفة تتواجد في شكلين، الشكل الليشماني (amastigote form) (الصورة 1) والشكل الممشوق (promastigote form) (الصورة 2). ويتواجد الشكل الليشماني عند البشر في حين أن الشكل الممشوق يحصل في فراشة الرمل (the sand fly) (الصورة 3) وفي أوساط الزرع الخاصة.
وتقوم الفراشة الأنثى بنقل العدوى بالطفيلي بعد أن تصاب هي نفسها بطفيلي الليشمانيا أثناء امتصاصها للدم الملوث من المضيف البشري أو أحد الثدييات. وخلال الفترة من 4-25 يوم تستمر عملية النمو للطفيلي داخل فراشة الرمل(sand fly) حيث تـتعرض لتحول أساسي نحو الشكل الممشوق (promastigote) وتتكاثر أعداد كبيرة من هذه السوطيات الممشوقات بالانقسام المتوسط ويستمر التكاثر في المعي المتوسط للفراشة ثم ينتقل إلى البلعوم وتجويف الخد للفراشة. ويحصل انتان شديد في بلعوم الفراشة بين اليوم السادس والتاسع من تاريخ تناول وجبة الدم المصابة. إن أي تعرض للدغ من قبل الفراشة خلال تلك الآونة سوف يفضي للإصابة باللايشمانيا.
بعد اللدغة، تتخرب بعض السوطيات الداخلة إلى جهاز الدوران وبعضها الآخر يدخل خلايا الجهاز الشبكي البطاني. حيث تتحول من جديد إلى الشكل الليشماني (amastigote). ويتكاثر الشكل الليشماني أيضا بطريقة الانقسام المتوسط ويستمر التكاثر حتى تمتلئ الخلية المضيفة بالطفيليات المتكاثرة وتتمزق محررة الأشكال الليشمانية إلى الدوران. وهناك، تغزو الليشمانيات المتحررة البالعات الأخرى غير المصابة مكررة نفس الحلقة. إلا أن بعضا من الأشكال الليشمانية المتحررة يتم امتصاصها من قبل فراشة الرمل خلال وجبة التهامها للدم متمة بذلك دورة حياتها.
وقد جاء أيضاً في مقالة [Hepburn [3 آنفة الذكر، أن دورة حياة الطفيلي تبدأ بزرق الممشوقات ((promastigotes حيث تتم من قبل الخلايا البالعة الكبيرة وتفقد هناك سياطها وتتحول إلى الشكل الليشماني amastigote وتتكاثر بالانقسام النصفي. تتمزق فيما بعد البالعة الكبيرة المتأذية محررة الأشكال الليشمانية التي لا تلبث أن تصيب بالعات أخرى. إن العدوى والأذية اللاحقة من قبل الشكل الليشماني amastigote لخلايا المضيف تتعلقان بعوامل ترتبط بالطفيلي والمضيف حيث لم يتم فهمها إلا بشكل محدود. تبقى الإصابة بالطفيلي الجلدي مثل الليشمانيا الرئيسية Leishmania major قريبة من موقع اللدغة مسببة إصابة جلدية. وأي انتشار لهذه الإصابات الطفيلية الجلدية عادة ما يكون متأخرا وهو فقط في الجلد المجاور (مسبب آفات مرافقة). إلا أن هذه التميزات الشكلية ليس ضرورياً أن تكون نهائية ، فهناك تقارير عن حالات إصابة بالليشمانيا المدارية تسببت في إصابات حشوية.
وكما جاء في موضوع (تقييم تشخيص الليشمانيا الجلدية باستخدام طريقة الفحص المباشر والزرع، والدراسة النسيجية) [5]: هنالك شكلين أساسيين للطفيلي، الشكل داخل الخلوي الليشماني (amastigote) وهو المتواجد في الفقاريات المضيفة، والشكل الممشوق (promastigote) والذي يتواجد أساساً في الحشرة الحاملة.
الشكل الليشماني (amastigote) ذو مظهر كروي يقيس تقريباً 2.5- 5 ميكرون في أبعاده وعادة ما يكون موجوداً في الجسيم البالع في الخلايا البالعة الكبيرة. وهو يحوي على نواة كبيرة وجسيم kinetoplast وتحتوي هيولا الشكل الليشماني على حويصلات وتحتوي على الجسيمات الحالة.
أما الشكل الممشوق (promastigote) فهو بنيويا مشابه للسابق بخلاف وجود سوط مميز، ويحتوي الغشاء الخارجي على موقع جزيء للارتباط مثل الغليكوبروتين وقد لوحظ وجود مستقبلات المانوز أيضاً وهي مهمة عند ابتلاع الطفيلي من قبل الخلايا البالعة الكبيرة. تتحد الأضداد من مصل المضيف بالممشوق وتسهل عملية الابتلاع والدخول إلى الخلية البالعة حيث تحتوي هذه الخلايا على مستقبلات الـ FC على سطحها والتي لها دور في الارتباط بالطفيلي وتسهيل بلعمته.
عند رؤية الطفيلي في اللطاخة الدموية، فإن الشكل الليشماني (amastigote) هو الذي يشاهد داخل الخلية البالعة الكبيرة macrophage ويطلق عليه اسم جسيمات LD bodies.
يبقى وجود الشكل الليشماني amastigote داخل الخلايا البالعة في كل أشكال الإصابة بالليشمانيا، هو العلامة المميزة للمرض على الرغم من صعوبة تحريها في بعض الأحيان.
مجهرياً: في المراحل المبكرة للإصابة الجلدية ترتشح طبقات الجلد بشكل أساسي بالبالعات الكبيرة المليئة بالأشكال الليشمانية amastigote وهنالك مقدار ضئيل نسبياً من الخلايا اللمفاوية والمصورية. ومع تطور الآفة، تظهر أعداد أكبر من اللمفاويات والخلايا المصورية وتصبح طبقات الجلد السطحية أكثر توذماً. وتصبح الطبقة المغطية من البشرة أكثر تقرناً ومن ثم تتفكك مشكلة قرحة مغطاة بخثرات من بقايا المواد القرنية، والنتحات الجافة، والخلايا الميتة، ومزيج من العضويات الحية والميتة. وخلال الشهر التالي، يقع تراجع تدريجي في عدد الأشكال الليشمانية amastigote والبالعات تاركة الارتشاحات الحبيبية المتكونة من اللمفاويات والخلايا المشبهة بالبشرة والخلايا متعددة النوى العرطلة. وفي هذه المرحلة من الصعوبة أو الاستحالة تحري العضويات الممرضة باللطاخة الملونة بطريقة غيمزا أو باستخدام تلوين الهيماتوكسيلين والايوزين.
إن معظم المرضى المصابين بالآفة غالبا ما يعانون من بؤرة أو بؤرتين للإصابة وعادة تكون في مكان التعرض للدغة ويتراوح حجمها بين 3.0-0.5 سم في الأبعاد.
وكما جاء في بحث - [Hepburn [6 الليشمانية الجلدية: من حيث التصنيف، فان الليشمانية الجلدية يمكن تقسيمها إلى ليشمانية العالم القديم وليشمانية العالم الجديد حيث تنتشر ليشمانية العالم القديم في مناطق واسعة في آسيا، وأفريقيا وأوربا، وفي معظم دول الشرق الأوسط خصوصاً في وادي الأردن، وسيناء، وإيران، والعراق، وشرق السعودية. وتنجم الليشمانية الجلدية في العالم القديم عن عدة فصائل من الطفيليات منها الفصيلة (الليشمانية الرئيسية) (Leishmania major) والليشمانية المدارية (Leishmania tropica) والليشمانية المولدة (Leishmania infantum).
إن تطور الحالة المرضية سريرياً لكل من هذه الفصائل متشابه، حيث تبدأ علامات الإصابة بظهور بثرة محمرة إما مباشرة بعد لدغة فراشة الرمل أو غالباً بعد أسبوعين وحتى الأربعة أسابيع. تبدأ هذه البثرة تـتسع ببطء لعدة أسابيع معطية لوناً بنفسجياً داكناً. وفي النهاية تتقشر الآفة من الوسط وعند زوال الطبقة القشرية تظهر قرحة قليلة العمق ذات حواف مشرشرة وبارزة دون أية أعراض ألم. وبعد حوالي شهرين يتوقف التوسع المحيطي للآفة وتأخذ بالشفاء التدريجي تاركة في النهاية ندبة دائمة.
تشير الدراسات الحديثة التي أجريت في الأردن وفي شمال فلسطين [7] إلى اكتشاف بؤر جديدة للوباء مما يدل على توسع انتشار الليشمانية الجلدية في المنطقة، وبالإضافة إلى ذلك: فقد تم تسجيل أربعة تصانيف خمائرية جديدة في المنطقة لحالات ليشمانية غير موصوفة سابقاً.
الهدف من الدارسة
إن اكتشاف بؤر جديدة للإصابة في المناطق المجاورة لسوريا يستدعي منا متابعة لرصد انتقال وانتشار الليشمانية داخل القطر.
إن الدراسات حول الليشمانية الجلدية تكاد تجمع على أن هنالك شكلين أساسيين للطفيلي: الشكل داخل الخلوي الليشماني (amastigote) والشكل الممشوق (promastigote). وكما جاء في معظم الدراسات إن الشكل الليشماني (amastigote) هو الذي يشاهد داخل الخلية البالعة الكبيرة macrophage في اللطاخة المأخوذة من موقع الآفة، أما الشكل الممشوق (promastigote) فهو الذي يتواجد أساساً في الحشرة الحاملة (sand fly). وهو الذي يقوم بنقل العدوى والتسبب في حدوث الآفة.
وعليه يمكننا الافتراض بعدم إمكانية رؤية الأشكال الممشوقة (promastigote) في اللطاخات المجهرية الماخوذة من مواقع الآفة على سطح الجلد لدى البشر وذلك نظرا لكون الطفيلي عندما يدخل الجلد يتحول إلى الشكل الليشماني amastigote) ) وهو الشكل الطفيلي المجبر داخل الخلوي والمندخل في البالعات الكبيرة، ويستثنى من ذلك فقط أن يتم اخذ اللطاخة بعد اللدغة مباشرة، حيث يمكن رؤية الشكل الممشوق إلا أن هذا الأمر غير وارد من الناحية التطبيقية، لذلك تقتصر الدراسات المجهرية للطاخات المأخوذة من موقع الآفة والملونة بطرق التلوين المختلفة (غيمزا، ورايت، وهيماتوكسيلين وايوزين) على تحري الأشكال الليشمانية (amastigote) داخل الخلايا البالعة، ونادراً ما يمكنه رؤيتها عند تمزق الخلية البالعة في السائل بين الخلوي. لقد اشارت دراسات متنوعة الى امكانية انتقال الاصابة بالافة ( الليشمانيا الجلدية) لدى الفئات التي تشترك في تناول المواد المخدرة بواسطة نفس الابر الملوثة. كما وضحت دراسات اخرى ان بعض القبائل كانت تقوم باستحصال خلاصة العصارة الماخوذة من مواقع الافة عند المصابين و زرقها في مواقع من الجلد غير ظاهرة عند الاشخاص السليمين وذلك بغية اكسابهم مناعة دائمة. فاذا كان الشكل الممشوق وليس الشكل الليشماني هو الذي ينقل العدوى وهو متواجد في فراشة الرمل وغير موجود في موقع الاذية عند الانسان بل الشكل الليشماني هو حصرا الموجود عند الانسان كما اسلفنا:
فإن هذا ما جعلنا نشكك في مدى صحة هذا الافتراض، والتأكد من إمكانية أو عدم إمكانية رؤية الشكل الممشوق الحاوي على السوط في اللطاخات المجهرية المأخوذة من مواقع الإصابة لدى المصابين المحالين إلينا.
المواد وطرق العمل
العينات: تم أخذ العينات من 16 مريضا تمت إحالتهم إلى المختبر. وكانت العينات على شكل لطاخات من الجلد في موقع الآفة المفترضة بحيث أخذت شريحتين من موقع كل آفة. وفي حالة وجود أكثر من بؤرتي إصابة عند نفس المريض، انتقيت البؤرتان الأكثر توذماً وأخذت شريحتان من كل بؤرة. وقد تم أخذ اللطاخة على النحو التالي:
(1) في البؤر المتوذمة الحاوية على نتحة، تم مسح الموقع المختار بالمصل الفيزيولوجي ثم جرى اعتصار حواف البؤرة المصابة بعد عمل شق سطحي خفيف بالمشرط حتى يتسنى خروج العصارة ومن ثم تم مدها بشكل رقيق على الشريحة الزجاجية وتثبيتها بالميتانول، ثم تلوينها باستخدام تلوين رايت بالطريقة التقليدية.
(2) في البؤر الجافة غير المتوذمة: تم اقتطاع القشارات الجلدية إما باستخدام المشرط بلطف أو باستخدام فرشاة الأسنان ومن مواقع مختلفة من الآفة ومدها بشكل رقاقة على الشريحة ومتابعة ما تم في البند –1- السابق.
(3) تم أخذ عدة صور مجهرية لكل حالة وصنفت على النحو التالي: (مثال): الحالة الأولى = 1p، الصورة الأولى 1p1
الصورة الثانية =1p2 ، الحالة الثانية = 2p الصورة الأولى، الحالة الثانية = 2p1 وهكذا إلى الحالة p 16. وتم مقارنة
الأشكال المجهرية للطفيلي بصور مرجعية مرقمة كمثال (1)، (2) بدون الحرف p.
نتائج الدراسة
المناقشة
من خلال الجدول (1) يتبين لنا أن الإصابة بالليشمانية الجلدية قد انتشرت في معظم الأحياء الغربية والجنوبية من مدينة دمشق. وقد سجلت أكثر الحالات في منطقة قدسيا ووادي بردى، ربما بسبب الرطوبة العالية مما قد يمنح فراشة الرمل (sand fly) ظروفاً أنسب للتكاثر وإحداث الأذية. إضافة إلى ذلك: فإن هناك إصابة واحدة جاءت من سهل حوران: وهو يقع في جنوب سوريا وهذا يعني أن الإصابة بالليشمانية مستمرة باتجاه الجنوب، أو ربما أن هنالك بؤر أخرى في المنطقة الجنوبية من سوريا متصلة بالبؤر المكتشفة في إربد أو شمال فلسطين كما جاء في التقرير(2). لقد اقتصر البحث هنا على الاختبار السريري واستخدام اللطاخة الملونة في تحري وتشخيص المرض. ونرى أنه من المهم بمكان استخدام طرق مختبرية أخرى وذلك من أجل تحديد الزمر الطفيلية التي تنتمي إليها هذه الأنواع من الليشمانية المكتشفة، وهذا يتطلب دراسات أخرى في هذا المضمار لم يتسع هذا البحث لأدائها.
ومن خلال الجدول (2): يمكننا أن نلاحظ أن معظم الأذيات الجلدية كانت عبارة عن بؤرة جلدية واحدة أو بؤرتين، وقد كان من اللافت وجود حالة إصابة واحدة لطفل بعمر السنتين في تسعة مواضع مختلفة من الجسم في كلتا اليدين، وأحد الكتفين، وفي الرقبة، وفي والوجه وظهر القدم. وكانت بعض الإصابات تبدو جافة والأخرى رطبة ملتهبة مما يوحي أن بعضها كان أقدم من الأخرى وعلى وشك الشفاء.
أما الجداول (3، 4، 5، و 6) فقد أرفقت معها الصور الموثقة التي صورتها للمحضرات المجهرية وهي في ملف خاص مرفق بالبحث.
يوضح الجدول (3) النسبة المئوية للحالات التي تم فيها تحري الأشكال الليشمانية في المحضرات المجهرية الملونة حيث كانت %50 من الحالات المختبرة إيجابية للأشكال الليشمانية (amastigote) وغالباً ما كانت تظهر بشكل مترافق داخل وخارج الخلايا البالعة في الوسط بين الخلوي في نفس العينة. وقد ترافقت الحالات السابقة بنسبة %25 مع رؤية الأشكال الشبيهة بالممشوقة trypomastigote أو promastigote في نفس العينة.
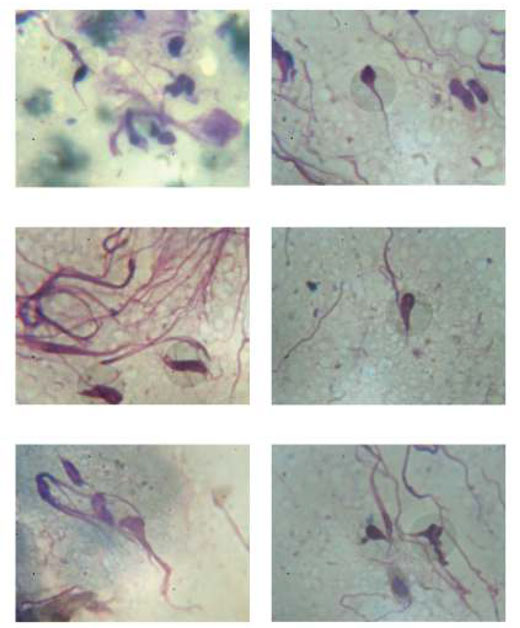
أما الجدول (4) والصور المرفقة (راجع صور المحضرات) فهي تبين وجود متعضيات خارج خلوية ذات سياط في داخلها تظهر نواة واضحة. تمت مقارنة هذه المتعضيات بهدف مطابقتها، بصور مرجعية مأخوذة للشكل الممشوق promastigote بواسطة المجهر الماسح الإليكتروني (راجع الصور الملحقة) والمجهر الضوئي (راجع الصور الملحقة).
فتأكد بالمقارنة الشكلية، أن هذه المتعضية المشاهدة هي نفسها الشكل الممشوق (promastigote). كانت نسبة إيجابية هذه الأشكال الممشوقة في محضرات الحالات المدروسة %43.75 من الحالات وقد ترافقت مع وجود الشكل الليشماني amastigote بنسبة %25 من الحالات (التي اكتشف فيها الشكل الليشمان amastigote) في المحضر، وترافقت أيضا مع شكل آخر ممشوق هو شبيه trypomastigote بنسبة %100. [8].
يوضح الجدول (5) والصور المرفقة (راجع صور المحضرات في الملف المرفق) وجود أشكال من المتعضيات تشبه شكل trypomastigote وهو الشكل الممشوق للطفيلي trypanosome الذي يظهر في الدم خارج الخلايا (راجع *6).
وعند مقارنة هذه الأشكال مع صور الأوالي(protozoa) الخاصة بالليشمانيا المرجعية المأخوذة إما بالمجهر الضوئي (الصور المرفقة) أو بالمجهر الإليكتروني الماسح (الصور المرفقة) كان هنالك تطابق شكلي واضح (انظر الصور المرفقة للمقارنة). لقد تم تحري هذه الأشكال في المحضرات المجهرية المدروسة في %75 من الحالات المرسلة إلينا كما هو مبين في الجدول (5) وهذا يزيد عن عدد حالات رؤية الشكل الليشماني (amastigote) بنسبة %25 من الحالات، أي أن الحساسية بتحري الشكل الممشوق هي أعلى بنسبة %25 عما هو عليه الحال عند تحري الشكل الليشماني (LD-bodies) فقط، وبالإضافة إلى ذلك فقد تشارك وجود هذا الشكل الممشوق مع وجود الشكل الليشماني في المحضرات المجهرية بنسبة %25 من الحالات المكتشفة ولوحظ وجود هذا الشكل الممشوق بدون وجود الشكل الليشماني في %50 من الحالات في المحضرات المجهرية، مما يعني أن مشاركة دراسة وجود كل من الشكل الممشوق والشكل الليشماني في المحضرات المجهرية المرسلة قد رفع حساسية الاختبار إلى %100 وذلك بمقارنته بالتشخيص السريري .
وبالعودة إلى الدراسات التي أتينا على ذكرها في هذا البحث (2، 3، 4، 5، 6، 7، و 8) وغيرها من الأبحاث فهي تجمع جميعها كما جاء في (7*): ((هنالك شكلين أساسيين للطفيلي، الشكل داخل الخلوي الليشماني (amastigote) وهو المتواجد في الفقاريات المضيفة والشكل الممشوق (promastigote) والذي يتواجد أساساً في الحشرة الحاملة [4-1, 8,7] عند رؤية الطفيلي في اللطاخة الدموية، فان الشكل الليشماني (amastigote) هو الذي يشاهد داخل الخلية البالعة الكبيرة macrophage ويطلق عليه اسم جسيمات LD bodies )).
وكما هو واضح من خلال ما قدمته ومن خلال الصور المرفقة (وحوالي 1000 صورة أخرى من كافة المحضرات الست عشرة التي حصلت عليها من المرضى المصابين بالطفيلي)، فإن النتائج التي توصلت إليها تقدم رؤية تتناقض وما جاء في هذه الأبحاث المقدمة، حيث أثبتت الصور المرفقة لدينا لليشمانيا الجلدية، وجود الشكل الليشماني (amastigote) بكميات ملحوظة متوزعاً ومنتشراً ليس فقط داخل الخلايا البالعة وإنما في الوسط المصلي بين الخلوي مما يعني أن هذا الشكل الليشماني، ليس، كما ذكرته بعض الأبحاث، من كونه متطفلاً داخل خلوي مجبر وإنما وكما هو مبين في الصور المرفقة بصفحتَيْ 12 و13، فهو يتكاثر في الخلايا البالعة الكبيرة بعد أن يدخل إليها، وحينما تمتلئ هذه البالعات بالأشكال الليشمانية المتكاثرة، يتمزق غشاؤها الخلوي وتقوم بطرح هذه الأشكال الليشمانية المتحررة إلى الوسط بين الخلوي
إن الأبحاث والدراسات السابقة لا تقدم شرحاً واضحاً حول الآلية الإمراضية التي يحدث فيها المرض، فبالعودة إلى ما جاء في (4) يذكر كاتب المقال. (إن حصول العدوى والأذية اللاحقة من قبل الشكل الليشماني amastigote لخلايا المضيف تتعلق بعوامل ترتبط بالطفيلي والمضيف حيث لم يتم فهمها إلا بشكل محدود) وبالعودة إلى ما جاء في الفقرة (مجهرياً) يتحدث الكاتب (في المراحل المبكرة للإصابة الجلدية عن ارتشاح طبقات الجلد بشكل أساسي بالبالعات الكبيرة المليئة بالأشكال الليشمانية amastigote مع وجود مقدار ضئيل نسبياً من الخلايا اللمفاوية والمصورية، ثم يتحدث مع تطور الآفة، عن ظهور أعداد أكبر من اللمفاويات والخلايا المصورية وخلال الشهر التالي، يحصل تراجع تدريجي في عدد الأشكال الليشمانية amastigote والبالعات تاركة الارتشاحات الحبيبية المتكونة من اللمفاويات والخلايا المشبهة بالبشرة والخلايا متعددة النوى العرطلة. وفي هذه المرحلة فمن الصعوبة أو الاستحالة تحري العضويات الممرضة باللطاخة الملونة بطريقة غيمزا أو باستخدام تلوين الهيماتوكسيلين والايوزين).
إن الدراسة المجهرية لا توضح لنا أين اختفت هذه العضويات الممرضة في اللطاخة، وبناء عليه فلا يمكنها أن تقدم لنا أي تفسير عن سبب وآلية استمرار الحالة المرضية وتفاقمها في طبقات الجلد في موقع الآفة خلال الأشهر التسعة القادمة من المرض مع اختفاء العضويات الممرضة واستحالة تحريها، إذ لا يبدو منطقيا اختفاء الخلايا البالعة الحاملة للأشكال الليشمانية واختفاء كل أشكال الليشمانيا من موقع الأذية ثم استمرار الحالة المرضية لمدة تسعة أشهر لاحقة.
إن المبرر المنطقي والعلمي لهذه الحالة هو وجوب وجود العامل الممرض في موقع الآفة، إلا أنه من الأبحاث السابقة قد لوحظ اختفاء العامل الممرض وهو الشكل الليشماني amastigote فاستندت بذلك إلى اختفاء العامل الممرض كلياً من موقع الآفة، وقد استندت هذه الدراسات إلى الأبحاث التي تـتلخص في [7]: (هنالك شكلين أساسيين للطفيلي، الشكل داخل الخلوي الليشماني (amastigote) وهو المتواجد في الفقاريات المضيفة، والشكل الممشوق (promastigote) والذي يتواجد أساساً في الحشرة الحاملة. الشكل الليشماني (amastigote) ذو مظهر كروي يقيس تقريبا 2.5- 5 ميكرون في أبعاده وعادة ما يكون موجوداً في الجسيم البالع في الخلايا البالعة الكبيرة.
إن الوجود الملاحظ للشكل الليشماني بعد تحرره من الخلايا البالعة إلى الأوساط بين الخلوية بهذه الأعداد الكبيرة (انظر الصور المرفقة) يدل على أنه يمكنه أن يبقى لمدة لا باس بها في الوسط خارج الخلوي وإن لم يكن هذا الوسط ملائما لبقائه مثلما هو الحال في داخل الخلايا البالعة، ومن ثم فإن اختفاءه لاحقاً واختفاء الخلايا البالعة الحاملة له من المحضرات المجهرية مع استمرار وجود الحالة المرضية يجعلنا نتوجه إلى الافتراض بأن هناك تغيرات شكلية ووظيفية، قد طرأ ت على الأشكال الليشمانية المتحررة في الأوساط خارج الخلوية لتناسب بقاءه في الوسط الجديد. وهذا التحول الشكلي هو عودة ظهور الشكل الممشوق ذو السوط promastigote. أو trypomastigote. توضح ذلك الصور المرفقة التي تظهر بوضوح وجود الشكل الممشوق في الوسط بين الخلوي وبأطوال مختلفة تتناسب مع مراحل نموه حيث تظهر بعض الصور بداية تشكل السوط بشكل (لهب الشمعة) وبطول كامل لا يتجاوز 3 ميكرون في حين أن صورا أخرى تظهر نمواً مطرداً للطفيلي الممشوق حيث يصل طول جسمه فقط إلى 7 ميكرون.
إن الظاهرة المهمة التي لم يتم تفسيرها بشكل واضح في مراجعة ما كتب في تطور الآفة المرضية لليشمانية الجلدية، هي شرح السبب في الارتكاس الالتهابي الليفي المستمر قرابة السنة دون شفاء مبكر للآفة مع غياب العامل الممرض المفترض وهو الشكل الليشماني (amastigote) من موقع الآفة.
إن تفسير ذلك يستدعي التوجه إلى أن العامل الممرض أو أحد العناصر التي يولدها لابد أن تكون موجودة في موقع البؤرة الالتهابية تحرض على هذا الارتكاس المستمر، يؤكد هذا الافتراض أن أكثر الحالات التي وردت إلينا وقمنا بدراستها كانت مجهرياً، خالية تماماً من الإنتانات الثانوية الجرثومية أو الفطرية وقد مضى على الإصابة عدة أشهر مما ينفي وجود العامل الثانوي ويفسره وجود عامل ذاتي ممرض يرتبط بالليشمانيا ويتسبب في حدوث هذا الارتكاس الليفي القوام والذي يمكن تشبيهه نسيجياً، مع ترافقه بوجود الخلايا المصورية واللمفويات، بالارتكاس المناعي الذي يبديه الجسم ضد الطعوم الملفوظة (غير المقبولة). وبالعودة مرة أخرى إلى الدراسة المجهرية والصور المرفقة يتبين لنا (انظر الصور) أن هذه الممشوقات لا تكتفي بتوليد السوط وإنما يستمر هذا (ما يشبه السوط) بالنمو والتضخم حتى يأخذ الشكل الشبيه بالليف الذي تولده الخلايا المصورة لليف. ويبدو أنه قد تسبب ظهور هذه البنى ذات القوام الليفي في المحضرات المجهرية للآفات الليشمانية الجلدية في الإصابات المتقدمة بعد مرحلة اختفاء الأشكال الليشمانية والبالعات التي تحملها، في صعوبة تمييز وجود الطفيلي في موقع الآفة. ومن خلال المتابعة المجهرية للعديد من المحضرات المأخوذة من الآفات المتأخرة، تؤكد الصور المرفقة الخاصة بها إن ما قد اشتبه أنه خلايا مصورة لليف وخلايا ليفية، ما هي في الواقع إلا الشكل المتقدم من الشكل الممشوق promastigote، أو trypomastigote بعد أن استمر في توليد الليف ليعطي هذا القوام الليفي. يبرر هذا الراي ردة الفعل المناعية التي يبديها الجسم في موقع الارتكاس الالتهابي الليفي تجاه الألياف الغريبة المولدة من قبل الطفيلي. ولعل بقاء هذه الألياف في المراحل النهائية من شفاء الآفة هو الذي يفسر الشفاء غير الكامل للجلد في موقع الآفة والمترافق مع تشكل ندبة تبقى مدى الحياة.
إن اكتشاف وجود الشكل الممشوق لليشمانيا لدى الإنسان في الوسط بين الخلوي يجعل من الإنسان مضيفا للطفيلي يستطيع فيه أن يتم كامل دورة حياته، ويبقى دور الحشرة الحاملة (sand fly) هو نقل العدوى وتكاثر الشكل الممشوق، كما أن وجود الشكل الممشوق لدى الإنسان يبرر إمكانية العدوى الذاتية خصوصا عندما يكون هنالك عدة بؤر للإصابة في مواقع مختلفة من الجسم كما هو الحال لدى حالة الطفل التي أتيت على ذكرها حيث حضر إلينا وهو يعاني من تسع بؤر إصابة مختلفة في نواح مختلفة من الجسم وعلى درجات مختلفة من التقدم في مراحل المرض، وكان من الصعب تبرير الإصابات بالافتراض بأنه قد تم لدغه من قبل الحشرة عدة مرات لأن بؤر الإصابة كانت تدل على مراحل مختلفة لتطور الإصابة مما يعني أن الإصابات قد تمت في أوقات مختلفة. إن تبرير وجود البؤر المختلفة هو ناجم عن التخريش والحك المباشر لبؤرة معينة ثم حك موقع آخر وتخريشه في مكان بعيد من الجلد، خصوصاً مع اكتشاف وجود الشكل الممشوق الممرض في البؤرة الجلدية المتأذية مما يسمح بزراعته في الموقع الجديد، وهذا يشابه ما ذكرته بعض الأبحاث من أن بعض القبائل عند تفشي الآفة يعمدون إلى أخذ عينات من المصابين وزرعها عند من لم يتعرضوا للإصابة سابقا في مواقع من الجلد مخفية غير مسببة للتشوه من الناحية التجميلية وذلك لإكساب هؤلاء الأشخاص مناعة دائمة.
ختاماً
لقد ثبت أن مدينة دمشق قد أصبحت بؤرة جديدة وموطناً جديداً لليشمانية الجلدية وأن الآفة قد انتقلت من الشمال باتجاه الجنوب في سوريا وهي تتابع زحفها من كلتا الجهتين، الشمال والجنوب. فقد ثبت في الأردن وشمال فلسطين، وجود بؤر استيطانية جديدة لليشمانية فيهما. وهذا يعني ضرورة المتابعة الوبائية للآفة وإجراء الأبحاث الجديدة لتحديد نوعية الزمر الطفيلية المكتشفة.
إن هذه الدراسة المقدمة والتي أثبتت وجود الشكل الممشوق في النسيج بين الخلوي للإنسان تتطلب أبحاثا أخرى لتأكيدها وإعادة فهم الدورة الحياتية لهذا الطفيلي وفقا للمعطيات العلمية الجديدة التي ستقدمها نتائج الأبحاث اللاحقة.
الصور التي تؤكد تحول الشكل الممشوق إلى توليد الليف في المراحل المتقدمة من الليشمانيا الجلدي
المراجع
- علم الطفيليات، الأستاذ فوزي حساني، الجزء العملي، الطبعة الثانية 1993-1994
- Case definition. Cutaneous leishmaniasis. Epidemiological bulletin, 2002, 23(3) (http://www.paho.org/english/sha/be_v23n3-cutaneous_leishmaniasis.htm, accessed 4 May 2009).
- Hepburn NC. Cutaneous leishmaniasis: an overview. Journal of postgraduate medicine, 2003, 49(1):50–4.
- Vidyashankar C, Agrawal R. Leishmaniasis (http://www.emedicine.com/ped/topic1292.htm, accessed 4 May 2009).
- Sharquie KE et al. Evaluation of diagnosis of cutaneous leishmaniasis by direct smear, culture and histopathology. Saudi medical journal, 2002, 23(8):925–8.
- Hepburn N. Cutaneous leishmaniasis. Clinical and experimental dermatology, 2000, 25:363–70.
- Nimri L, Soubani R, Gramiccia M. Leishmania species and zymodemes isolated from endemic areas of cutaneous leishmaniasis in Jordan. Kinetoplastid biology and disease, 2002, 1(1):7.
- Leventhal R, Cheadle RF. Medical parasitology, 3rd ed. Philadelphia, FA Davis Company, 1989.




 Volume 31, number 5 May 2025
Volume 31, number 5 May 2025 WHO Bulletin
WHO Bulletin Pan American Journal of Public Health
Pan American Journal of Public Health The WHO South-East Asia Journal of Public Health (WHO SEAJPH)
The WHO South-East Asia Journal of Public Health (WHO SEAJPH)